Bệnh do Leishmania
Bệnh do Leishmania là bệnh do ký sinh trùng đơn bào Leishmania gây ra và lây lan qua vết cắn của một số loài muỗi cát.[1] Bệnh có thể biểu hiện qua ba thể chính: bệnh leishmania ở da, niêm mạc, hay nội tạng.[1] Thể ở da có biểu hiện loét da, trong khi thể niêm mạc có biểu hiện loét ở da, miệng và mũi, và thể nội tạng khởi phát với loét da và sau đó có sốt và hồng cầu thấp,và gan và lách phình to.[1][2]
| Bệnh do Leishmania | |
|---|---|
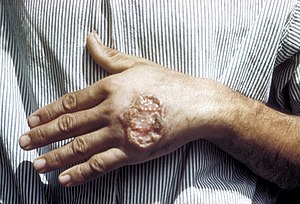 | |
| Bệnh do leishmania ở da tay của người trưởng thành Trung Mỹ | |
| Chuyên khoa | bệnh truyền nhiễm |
| ICD-10 | B55 |
| ICD-9-CM | 085 |
| DiseasesDB | 3266 29171 3266 7070 |
| MedlinePlus | 001386 |
| eMedicine | emerg/296 |
| Patient UK | Bệnh do Leishmania |
| MeSH | D007896 |
Nguyên nhân và chẩn đoán sửa
Bệnh ở người do hơn 20 loài Leishmania gây ra.[1] Các yếu tố nguy cơ bao gồm: nghèo, dinh dưỡng kém, phá rừng, và đô thị hóa.[1] Tất cả ba thể bệnh có thể chẩn đoán dựa vào phát hiện ký sinh trùng dưới kính hiển vi.[1] Ngoài ra, thể nội tạng có thể chẩn đoán bằng xét nghiệm máu.[2]
Phòng ngừa và điều trị sửa
Bệnh do leishmania có thể ngăn ngừa được phần nào bằng cách ngủ có giăng mùng đã qua xử lý thuốc diệt côn trùng.[1] Các biện pháp khác gồm có phun thuốc diệt côn trùng nhằm diệt muỗi cát và điều trị sớm người bệnh để ngăn ngừa bệnh lây lan.[1] Việc điều trị cần phải xác định nơi bị nhiễm bệnh, loài Leishmania, và thể bệnh.[1] Một số thuốc được sử dụng để điều trị thể nội tạng gồm có: liposomal amphotericin B,[3] một dạng kết hợp pentavalent antimonial và paromomycin,[3] và miltefosine.[4] Đối với bệnh ở da, paromomycin, fluconazole, hoặc pentamidine có thể hiệu quả.[5]
Dịch tễ học sửa
Có khoảng 12 triệu người hiện mắc bệnh[6] tại khoảng 98 nước.[2] Có khoảng 2 triệu ca bệnh mới[2] và từ 20 đến 50 ca tử vong mỗi năm.[1][7] Có khoảng 200 triệu người ở châu Á, châu Phi, Nam và Trung Mỹ, và Nam Âu sống ở vùng có bệnh lưu hành.[2][8] Tổ chức Y tế Thế giới đã nhận được giảm giá ở một số thuốc điều trị bệnh này.[2] Bệnh có thể xảy ra ở một số động vật khác, trong đó có chó và loài gặm nhấm.[1]
Tham khảo sửa
- ^ a b c d e f g h i j k “Leishmaniasis Fact sheet N°375”. World Health Organization. tháng 1 năm 2014. Truy cập ngày 17 tháng 2 năm 2014.
- ^ a b c d e f Barrett, MP; Croft, SL (2012). “Management of trypanosomiasis and leishmaniasis”. British medical bulletin. 104: 175–96. doi:10.1093/bmb/lds031. PMC 3530408. PMID 23137768.
- ^ a b Sundar, S; Chakravarty, J (tháng 1 năm 2013). “Leishmaniasis: an update of current pharmacotherapy”. Expert opinion on pharmacotherapy. 14 (1): 53–63. doi:10.1517/14656566.2013.755515. PMID 23256501.
- ^ Dorlo, TP; Balasegaram, M; Beijnen, JH; de Vries, PJ (tháng 11 năm 2012). “Miltefosine: a review of its pharmacology and therapeutic efficacy in the treatment of leishmaniasis”. The Journal of antimicrobial chemotherapy. 67 (11): 2576–97. doi:10.1093/jac/dks275. PMID 22833634.
- ^ Minodier, P; Parola, P (tháng 5 năm 2007). “Cutaneous leishmaniasistreatment”. Travel medicine and infectious disease. 5 (3): 150–8. doi:10.1016/j.tmaid.2006.09.004. PMID 17448941.
- ^ “Leishmaniasis Magnitude of the problem”. World Health Organization. Truy cập ngày 17 tháng 2 năm 2014.
- ^ Lozano, R (15 tháng 12 năm 2012). “Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010: a systematic analysis for the Global Burden of Disease Study 2010”. Lancet. 380 (9859): 2095–128. doi:10.1016/S0140-6736(12)61728-0. PMID 23245604.
- ^ Ejazi, SA; Ali, N (tháng 1 năm 2013). “Developments in diagnosis and treatment of visceral leishmaniasis during the last decade and future prospects”. Expert review of anti-infective therapy. 11 (1): 79–98. doi:10.1586/eri.12.148. PMID 23428104.